
Allergie oder doch nur eine Erkältung?
Die Nase läuft, man muss ständig niesen, die Augen tränen – man hat sich eine dicke Erkältung eingefangen. Oder ist es doch eine Pollenallergie? Auch wenn die Symptome ähnlich sind, besteht zwischen einer Erkältung und einem Heuschnupfen ein großer Unterschied. Damit aus einem allergischen Schnupfen kein Asthma wird, ist eine schnelle Diagnose und Behandlung wichtig.
Was ist eine allergische Reaktion?
Eine Allergie ist eine überschießende Reaktion des Immunsystems auf normalerweise harmlose Substanzen wie Pollen, Lebensmittel oder Tierhaare (Antigene bzw. Allergene). Der Körper reagiert überempfindlich mit Entzündungszeichen und der Bildung von Antikörpern (Antigen-Antikörper-Reaktion). Diese allergische Reaktion kann zu verschiedenen Symptomen führen, einschließlich Hautausschlägen, Atemproblemen, Schwellungen und mehr. Allergien können mit verstopfter Nase und Juckreiz einfach nur lästig oder sogar lebensbedrohlich sein und erfordern oft eine sorgfältige Identifizierung der Auslöser und geeignete Behandlungsmethoden wie Antihistaminika oder einer spezifischen Immuntherapie.


Typische Behandlungsbilder
- Schnupfen
- Augenjucken
- geschwollene Schleimhäute
- behinderte Nasenatmung
- Mundatmung im Schlaf
- Schnarchen
- Müdigkeit
Ursachen
Bisher gibt es nur Theorien darüber, wie Allergien entstehen. Unklar ist auch, warum manche betroffen sind und andere nicht – und warum allergische Reaktionen immer mehr zunehmen. Die genauen Ursachen sind komplex und können von Person zu Person variieren. Zu den Faktoren, die Allergien auslösen oder verschlimmern können, gehören genetische Veranlagung, Umweltfaktoren, frühkindliche Exposition gegenüber Auslösern und mehr. Die meisten Allergien beruhen auf einer Kombination verschiedener Ursachen. Einerseits liegt es wohl an unserem Lebensstil: Statt uns an der frischen Luft zu bewegen, halten wir uns vor allem in geschlossenen Räumen auf. Wir kommen mit immer weniger Allergenen in Berührung. Unser Immunsystem kann sich nicht abhärten und ist schnell überfordert. Andererseits spielt die Vererbung eine Rolle: Sind die Eltern Allergiker, sind es die Kinder mit großer Wahrscheinlichkeit auch.
Um eine Allergie zu entwickeln, muss man wiederholt mit dem Allergen in Kontakt kommen. Beim ersten Kontakt treten normalerweise keine Symptome auf. In dieser Phase, die Sensibilisierung genannt wird, wird der Körper empfindlich gegenüber diesem bestimmten Allergen. Die Zeitspanne zwischen dem ersten Kontakt und dem Auftreten von Symptomen nach erneutem Kontakt kann von wenigen Tagen bis zu mehreren Jahren variieren.
Beim erneuten Kontakt mit dem Allergen „erinnert“ sich das Immunsystem daran und kann in kurzer Zeit alle verfügbaren Abwehrmechanismen aktivieren. Dies führt zu einer allergischen Reaktion, die je nach betroffenem Organ unterschiedlich ausfallen kann.
Bis heute sind über 20.000 auslösende Allergene (Quelle: Deutschen Allergie- und Asthmabundes e.V.) bekannt. Darunter befinden sich auch viele harmlose Stoffe, Die häufigsten Auslöser für allergische Symptome sind:
- Pollenflug (Heuschnupfen)
- Luftverschmutzung durch Auto- und Industrieabgase
- Belastung des Wohnraumes durch Staub, Tabakrauch oder chemische Stoffe im Haushalt
- Beruflicher Kontakt mit Chemikalien
- Ernährung (bestimmte Lebensmittel oder Zusatzstoffe)
Symptome
Menschen, die an Allergien leiden, zeigen Reaktionen auf ansonsten harmlose Umweltstoffe, die von mehr oder weniger starken Symptomen begleitet werden, oft verbunden mit entzündlichen Prozessen, die am ganzen Körper auftreten können. Die Herausforderung besteht darin, dass es auf den ersten Blick schwer zu unterscheiden ist, ob diese Symptome tatsächlich auf eine Allergie zurückzuführen sind oder nicht. Die Anzeichen ähneln oft den Symptomen anderer Krankheiten, wie beispielsweise einer Erkältung mit Schnupfen. Wenn Sie den Verdacht haben, an einer Allergie zu leiden, ist es unerlässlich, eine Facharztpraxis aufzusuchen und einen speziellen Allergietest durchführen zu lassen. Nur so können Sie eine sichere Diagnose erhalten, die meisten Allergie lassen sich gut behandeln.
Ein Überblick über typische Symptome umfasst:
- Eine laufende Nase, Schnupfen und Niesreiz, ähnlich wie bei einer Erkältung
- Besonders morgens häufig verstopfte Nase
- Kribbeln, Brennen und tränende Augen
- Juckreiz an Augen, Nase und im Rachen, besonders bei Heuschnupfen
- Husten und Atembeschwerden
- Empfindliche Haut, Schwellungen und Rötungen, insbesondere an den Schleimhäuten
- Schlechter Schlaf mit Mundatmung im Schlaf, Schnarchen und Müdigkeit
- Weitere unspezifische Symptome wie Magen-Darm-Beschwerden, Kopfschmerzen und Abgeschlagenheit, manchmal auch erhöhte Temperatur oder Fieber
- Schwerwiegenden Fälle, wie beispielsweise Insektengiftallergien oder Nahrungsmittelallergien, können zu einem lebensbedrohlichen anaphylaktischen Schock führen.
Allergietypen
Typ I
Typ I-Allergien, auch als Soforttyp- oder IgE-vermittelte Allergien bezeichnet, machen etwa 90 Prozent aller Fälle aus. Das Immunsystem produziert Immunglobulin-E-Antikörper, die auf den Kontakt mit dem entsprechenden Allergen sofort mit der Freisetzung von Entzündungsbotenstoffen, einschließlich Histamin, reagieren. Diese Botenstoffe verursachen die typischen Symptome wie Schwellungen der Schleimhäute oder Hautrötungen, die in der Regel innerhalb von Minuten bis Stunden nach dem Kontakt mit dem Allergen auftreten. Bekannte Typ I-Allergien sind Heuschnupfen, Hausstaub- und Tierhaar-Allergien mit Symptomen wie Husten, Schnupfen und Juckreiz.
Typ II
Typ-II-Allergien sind Reaktionen, bei denen das Immunsystem Antikörper gegen körpereigene Zellstrukturen bildet und dann diese Zellen bekämpft. Aus diesem Grund wird Typ II auch als zytotoxischer Allergietyp bezeichnet. Ein Beispiel für eine Typ-II-Reaktion tritt auf, wenn jemand eine Bluttransfusion mit der falschen Blutgruppe erhält.
Typ III
Typ-III-Allergien führen zur Bildung von Immunkomplexen aus Allergenen und Antikörpern, die sich entweder an Zellen anlagern oder frei im Blut zirkulieren. Dies kann zu Gefäßentzündungen führen. Wenn sich diese Immunkomplexe in der Niere ablagern, kann es zu einer Nierenentzündung (Glomerulonephritis) kommen, während Ablagerungen in der Lunge eine Entzündung der Lungenbläschen (Alveolitis) verursachen können.
Typ IV
Typ IV-Allergien, auch als Spättyp-Allergien bekannt, können noch 24 bis 48 Stunden nach dem Kontakt mit einem Allergen entsprechende Symptome auslösen. Im Gegensatz zu den zuvor beschriebenen Typ I- bis III-Allergien erfolgt diese Art über Zellen und nicht über Antikörper. Ein typisches Beispiel hierfür ist das allergische Kontaktekzem, das durch Duftstoffe oder Nickel verursacht werden kann. Dies wird durch allergenspezifische Immunzellen in Lymphknoten des Unterhautgewebes und im Blut ausgelöst. Diese sogenannten T-Helfer-Lymphozyten wandern in die Haut und verursachen das allergische Kontaktekzem, jedes Mal, wenn die Person erneut mit dem Allergen in Kontakt kommt.
Diagnose
Die Diagnose von Allergien ist ein wichtiger Schritt, um festzustellen, ob jemand auf bestimmte Substanzen empfindlich reagiert. Eine genaue Diagnose ist entscheidend, um geeignete Maßnahmen zur Allergievermeidung und -behandlung zu treffen. Hier sind die Schritte und Methoden, die in der Diagnose von Allergien verwendet werden:
Anamnese
Als HNO-Ärzte beginnen wir mit einer ausführlichen Anamnese, indem wir Patienten nach Symptomen, deren Dauer und Häufigkeit befragen. Es ist wichtig, Informationen über mögliche Auslöser oder Exposition gegenüber bestimmten Stoffen zu sammeln. Auch eine familiäre Häufung ist ein wichtiger Hinweis, da genetische Faktoren mögliche Auslöser sind.
Körperliche Untersuchung
Eine gründliche körperliche Untersuchung kann dazu beitragen, Anzeichen von allergischen Reaktionen oder anderen Gesundheitsproblemen festzustellen.
Allergietests:
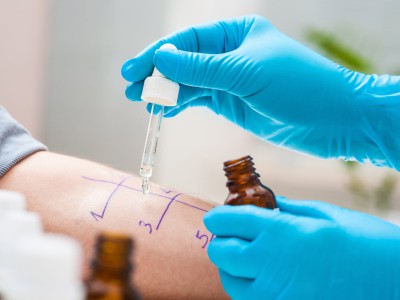
Hauttests
Der Hauttest, auch als Prick-Test bekannt, ist ein häufig verwendeter Allergietest. Dabei werden winzige Mengen potenzieller Allergene auf die Innenseiten der Unterarme aufgetragen, und die Reaktion der Haut wird beobachtet. Wenn eine allergische Hautreaktion vorliegt, kann die Haut an der Stelle gerötet oder geschwollen sein. Außerdem tritt meist als allergische Reaktion ein Juckreiz auf. Häufig wird ergänzend zum Prick-Test ein Bluttest eingesetzt.
Blutuntersuchungen
Bluttests wie der RAST (Radio-Allergo-Sorbent-Test) oder der Immunglobulin-E(IgE)-Test können verwendet werden, um spezifische Einzelallergene im Blut nachzuweisen und deren Konzentration zu messen. Im Labor wird eine Blutprobe nach IgE-Antikörper getestet.
Mit Hilfe der Laborergebnisse kann ein HNO-Arzt herausfinden, was möglicherweise für die allergischen Beschwerden verantwortlich sind. Es ist jedoch wichtig zu beachten, dass das Testergebnis keine genauen Rückschlüsse auf die Art und Schwere der individuellen Allergiesymptome ermöglicht.
Es besteht auch die Möglichkeit, ein erstes Allergiescreening zu Hause durchzuführen. Dieser Selbsttest ersetzt jedoch nicht die ärztliche Untersuchung, sondern bietet lediglich einen Hinweis auf mögliche Sensibilisierungen.
Eliminationsdiät
Bei Nahrungsmittelallergien kann eine Eliminationsdiät durchgeführt werden, bei der verdächtige Lebensmittel vorübergehend aus der Ernährung entfernt werden, um festzustellen, ob die Symptome abklingen. Dieser Allergietest wird über einen längeren Zeitraum durchgeführt, um mögliche Auslöser für eine allergische Reaktion zu erkennen.
Epikutantest
Beim Epikutantest, auch als „Pflastertest“ bekannt, werden vermutete Allergene in geeigneter Konzentration auf die Haut aufgetragen, oft mit Vaseline oder Wasser als Trägersubstanz. Spezielle Pflaster, die kleine Kammern enthalten, fixieren die Testsubstanzen auf der Haut. Nach 24 bis 48 Stunden werden die Pflaster entfernt, und die Ablesung erfolgt idealerweise 30 Minuten danach. Eine zweite Ablesung findet drei bis vier Tage später statt, und in einigen Fällen kann auch eine weitere nach vier bis acht Tagen sinnvoll sein. Während dieses Zeitraums sollte das getestete Hautareal nicht mit Wasser in Kontakt kommen, um eine Ausspülung der Testsubstanzen zu verhindern, und starkes Schwitzen sollte vermieden werden.
Provokationstest
Der Provokationstest zielt darauf ab, allergietypische Symptome gezielt durch die Verabreichung eines vermuteten Allergens auszulösen. Diese Tests können je nach Kontaktweg in nasale, orale und inhalative Provokationstests unterteilt werden.
Inhalationsallergene, die aus der Luft stammen, können allergische Reaktionen hauptsächlich in den Bereichen der Nase, der Augenbindehaut und der Lunge auslösen. Beispiele für solche Allergene sind Pollen bei Pollenallergien und Heuschnupfen, Schimmelpilze, Hausstaubmilben und Tierhaare (z.B. Katzenhaare oder Pferdehaare). Im nasalen Provokationstest nimmt der Betroffene eine Allergielösung in Form eines Nasensprays über eines der Nasenlöcher auf. Anschließend führt der Arzt eine Rhinomanometrie durch, um allergische Schnupfensymptome zu überwachen, wie zum Beispiel Niesreiz, Fließschnupfen und Anschwellen der Nasenschleimhaut.
Ein solcher Test muss ärztlich gut überwacht werden, weil er eine schwere allergische Reaktion auslösen könnte.
Tagebuch über allergische Beschwerden führen
Der Patient kann gebeten werden, ein Symptomtagebuch zu führen, um die Auslöser, ähnliche Symptome und die Schwere der allergischen Reaktionen zu dokumentieren. Oft treten Symptome auch nur zu einer bestimmten Jahreszeit auf, leider meist in denen mit gewöhnlichen Erkältungen.
Bildgebende Verfahren
In seltenen Fällen können bildgebende Verfahren wie Röntgenaufnahmen oder CT-Scans eingesetzt werden, um die Auswirkungen von Allergien auf die oberen Atemwege oder die Lunge zu beurteilen.
Die genaue Methode zur Diagnose hängt von der Art der vermuteten Allergie und den individuellen Umständen ab. Eine frühzeitige und präzise Diagnose ist entscheidend, um Allergieauslöser zu identifizieren und eine geeignete Therapie ergreifen, um die Lebensqualität der Betroffenen zu verbessern und schwerwiegendere Reaktionen zu verhindern. Es ist ratsam, eine Diagnose von einem qualifizierten Facharzt für Allergien und Immunologie durchführen zu lassen.
Bitte gehen Sie zum Arzt, wenn ...
- Sie eine juckende Nase haben oder unter einer behinderten Nasenatmung leiden,
- Sie Halsschmerzen oder ein Jucken im Rachen bemerken, dass Ihre Lebensqualität länger einschränkt,
- Sie unter Augentränen oder Nasenlaufen leiden,
- Sie jahreszeitbedingte Beschwerden haben,
- Sie längere Zeit unter Beschwerden leiden, die sich wie ein grippaler Infekt anfühlen,
- Sie vermuten, dass Sie eine Allergie haben, weil Sie auf bestimmte Stoffe reagieren.
Behandlung
Die mittlerweile weit verbreiteten asthmatischen Beschwerden können Folge eines unbehandelten allergischen Schnupfens sein. Eine Überempfindlichkeit auf Pollen, Gräser, Hausstaub oder Tierhaare ist am weitesten verbreitet. Ist eine Allergie erkannt, lässt sich den Symptomen meist erfolgreich entgegenwirken, kurzfristig durch Medikamente und nachhaltig beispielsweise durch eine Allergen-Immuntherapie (Hyposensibilisierung). Auch eine gezielte Stärkung des Immunsystem ist Teil der Therapie.
Karenz
Karenz, also das Vermeiden von Allergenen, stellt in der Theorie den einfachsten und sichersten Weg dar, um allergische Reaktionen und Beschwerden zu verhindern. In der Praxis gestaltet sich dies jedoch nur bedingt umsetzbar, da viele Allergene weit verbreitet sind und es im Alltag schwer ist, ihnen völlig zu entkommen. Dies trifft beispielsweise auf Pollen während der Saison, Hausstaubmilben und Schimmelpilze zu.
Trotz dieser Herausforderungen ist es ratsam, diese wahrscheinlichen Auslöser nach Möglichkeit zu meiden oder zumindest die Belastung durch sie zu reduzieren. Dies trägt nicht nur zur Verbesserung der Lebensqualität bei, sondern kann auch dazu beitragen, dass sich die Allergie nicht weiter verschlimmert.
Kurzfristige, symptomatische Behandlung mit Medikamenten
Akute allergische Symptome können mithilfe von Medikamenten behandelt werden. Diese Medikamente wirken je nach Wirkstoff entweder durch Unterdrückung oder Abschwächung allergischer Reaktionen. Dabei unterscheidet man zwischen systemischen und topischen Medikamenten.
Systemische Medikamente beeinflussen den gesamten Organismus und werden üblicherweise in Form von Tabletten oder Injektionen verabreicht.
Topische Medikamente entfalten ihre Wirkung ausschließlich in dem Bereich des Körpers, auf den sie aufgetragen werden. Beispiele hierfür sind Salben, Nasentropfen, Augentropfen und Asthma-Sprays.
Rezeptfreie Antihistaminika wie Cetirizin oder Loratadin sind gängige Optionen zur Behandlung akuter allergischer Beschwerden bei Heuschnupfen. Sie verursachen nur geringfügige Nebenwirkungen und zeigen eine gute Wirksamkeit. Wenn diese Medikamente allein nicht ausreichen, greift man oft auf verschreibungspflichtige Kortisonpräparate zurück. Lokal angewendet, sind die Nebenwirkungen ebenfalls gering, und sie sind wirksam. Die Stärke der medikamentösen Allergie-Behandlung liegt in der schnellen Symptomlinderung. Allerdings wirken diese Medikamente nur kurz und es gibt eine Reihen von potenziellen Nebenwirkungen wie Müdigkeit. Außerdem können sie Verschlechterung der Allergie bis hin zu allergischem Asthma nicht verhindern.
Ursächliche Behandlung durch ein Allergie-Immuntherapie (Hyposensibilisierung):
Die Hyposensibilisierung, auch als Allergie-Impfung oder spezifische Immuntherapie (SIT) bekannt, ist eine effektive Behandlungsmethode für Menschen mit allergischen Erkrankungen, insbesondere bei schweren oder chronischen Allergien wie Heuschnupfen, allergischem Asthma und Insektengiftallergien. Diese Therapie zielt darauf ab, die Ursache der Allergie anzugehen, anstatt nur die Symptome zu lindern. Die Hyposensibilisierung funktioniert, indem sie das Immunsystem des Patienten auf das allergische Allergen „trainiert“. Hier ist, wie der Prozess typischerweise abläuft:
Allergenidentifikation
Zunächst wird durch Allergietests ermittelt, auf welche Stoffe der Patient allergisch reagiert. Dies kann Pollen, Hausstaubmilben, Tierhaare oder andere Substanzen umfassen.
Individuelle Allergenmischung
Basierend auf den Testergebnissen stellt der Arzt eine individuelle Allergenmischung zusammen, die genau auf den Patienten zugeschnitten ist.
Verabreichung von Allergenextrakten
Die Allergenmischung wird in regelmäßigen Abständen über einen längeren Zeitraum hinweg dem Patienten verabreicht. Dies kann durch Injektionen unter die Haut (subkutane Immuntherapie) oder durch Tropfen oder Tabletten unter der Zunge (sublinguale Immuntherapie) erfolgen.
Allmähliche Steigerung der Dosis
Die Dosis des verabreichten Allergens beginnt niedrig und wird allmählich erhöht. Dies ermöglicht es dem Immunsystem, sich an das Allergen zu gewöhnen, ohne übermäßig starke allergische Reaktionen auszulösen.
Langfristige Behandlung
Die Hyposensibilisierung ist eine langfristige Behandlung, die über mehrere Jahre hinweg durchgeführt wird. Während dieser Zeit wird die Dosis des Allergens schrittweise gesteigert, bis der Patient eine gewisse Toleranz gegenüber dem Allergen entwickelt.
Die Vorteile der Hyposensibilisierung sind vielfältig. Sie kann nicht nur die Symptome lindern, sondern auch das Fortschreiten der allergischen Erkrankung verlangsamen oder sogar stoppen. Dies kann insbesondere bei Asthmapatienten von großer Bedeutung sein, da die Behandlung das Risiko von Asthmaanfällen verringern kann.
Obwohl die Hyposensibilisierung sehr effektiv sein kann, erfordert sie Geduld, da die Behandlung über einen längeren Zeitraum durchgeführt wird. Zudem muss sie unter ärztlicher Aufsicht erfolgen, da allergische Reaktionen auftreten können. Insgesamt bietet die Hyposensibilisierung jedoch eine vielversprechende Möglichkeit, allergische Erkrankungen langfristig zu kontrollieren und die Lebensqualität der Betroffenen zu verbessern.
Mögliche Behandlungsformen
- lokal, z.B. mit Nasentropfen und/oder Augentropfen
- medikamentöse Behandlung
- Immuntherapie (Hyposensibilisierung)
- operative Behandlung (nicht ursächlich)
Bildnachweis: GettyImages, Freepik



